Синдром грушевидной мышцы - это состояние, которое проявляется при сдавливании седалищного нерва. Синдром грушевидной мышцы вызывает боль в ягодицах. Грушевидная мышца также может раздражать близлежащий седалищный нерв и вызывать боль, онемение и покалывание по задней поверхности ноги и в стопе.
Основные методы диагностики при синдроме грушевидной мышцы:
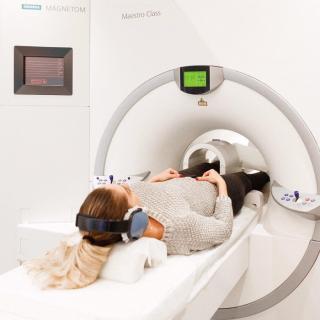
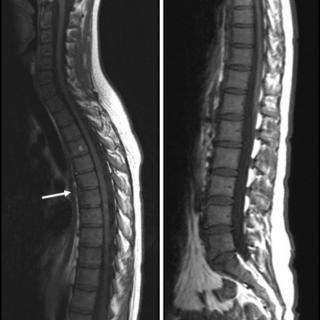
- Магнитно-резонансная томография позволяет визуализировать мышцы и нервные структуры, оценить степень компрессии седалищного нерва грушевидной мышцей, а также выявить воспаление или отёк в области грушевидной мышцы и окружающих тканей. МРТ также помогает исключить другие причины компрессии нерва, такие как грыжи межпозвоночных дисков.
- Ультразвуковое исследование используется для оценки состояния грушевидной мышцы и окружающих мягких тканей, позволяя выявить воспалительные изменения, мышечные спазмы и фиброзные изменения, что подтверждает синдром и помогает оценить степень повреждения.
- Электромиография позволяет оценить функциональное состояние седалищного нерва и выявить нарушение нервной проводимости, что указывает на компрессию нерва грушевидной мышцей. Данный метод помогает дифференцировать компрессию нерва от других причин, таких как радикулопатия.
- Компьютерная томография применяется для оценки состояния костных структур таза и позвоночника, чтобы исключить другие возможные причины боли и сдавления нерва, такие как костные разрастания или опухоли, которые могут приводить к схожим симптомам.
- Неврологический осмотр с проведением специальных тестов, таких как тесты на растяжение грушевидной мышцы и тесты на провокацию боли, позволяет заподозрить синдром и направить пациента на дополнительные исследования для уточнения диагноза.
В большинстве случаев, МРТ пояснично-крестцового отдела позвоночника выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается:
Признаки синдрома грушевидной мышцы
Большинство пациентов описывают симптомы острой болезненности ягодиц и ишиаса, боли в задней части бедра, икре и стопе. Типичные признаки синдрома грушевидной мышцы могут включать:
- боль в ягодицах
- боль в задней части бедра, икре и стопе - ишиас
- боль при подъеме по лестнице или наклоне
- усиление боли после длительного сидения
- уменьшение амплитуды движения в тазобедренном суставе
Эти симптомы часто обостряются после длительного сидения, ходьбы или бега и могут улучшиться, когда пациент занимает положение лежа на спине.
Причины синдрома грушевидной мышцы
Точные причины синдрома грушевидной мышцы неизвестны. Предполагаемыми причинами являются:
- мышечный спазм в грушевидной мышце, вызванный либо раздражением самой мышцы, либо раздражением близлежащих структур, таких как крестцово-подвздошный сустав или бедро
- удлинение мышцы в ответ на травму или спазм
- отек грушевидной мышцы в результате травмы или спазма
- кровотечение в области грушевидной мышцы.
Любая из вышеперечисленных патологий или их комбинация может повлиять на мышцу, вызывая боль в ягодице. Состояние влияет на прилегающий седалищный нерв, вызывая боль, покалывание или онемение в задней части бедра, икре или стопе.
МРТ, УЗИ и КТ в диагностике синдрома грушевидной мышцы
Диагностика синдрома грушевидной мышцы основывается на изучении истории болезни пациента, физическом осмотре и, возможно, проведении диагностических исследований, таких как рентгенография, магнитно-резонансная томография или исследование нервной проводимости. Синдром грушевидной мышцы часто диагностируется при исключении других возможных заболеваний, которые могут вызывать симптомы у пациента, таких как грыжа поясничного диска или дисфункция крестцово-подвздошного сустава. Инструментальные исследования: могут быть назначены, чтобы помочь в постановке диагноза и определении причин синдрома грушевидной мышцы. Эти исследования могут включать МРТ (магнитно-резонансную томографию) или КТ (компьютерную томографию) для визуализации структур в области грушевидной мышцы, рентгенографию или ультразвуковое исследование для оценки кровотока и структур в области. Электромиография (ЭМГ) может использоваться для оценки электрической активности мышц и нервной системы. Это может помочь врачу определить, является ли причиной синдрома грушевидной мышцы компрессия нерва или нарушение функции мышцы. Невролог может назначить другие тесты, чтобы исключить другие возможные причины симптомов, такие как дефицит витаминов, аутоиммунные заболевания или инфекции.
Компьютерная томография (КТ) может быть назначена для диагностики синдрома грушевидной мышцы, чтобы помочь врачам оценить структуры в области грушевидной мышцы и определить, есть ли компрессия нервов или других структур, которые могут вызвать симптомы синдрома. Кроме того, КТ может быть полезен для оценки структуры костей и суставов в области грушевидной мышцы, что может помочь в диагностике других состояний, связанных с симптомами, таких как остеоартрит или травмы мягких тканей. КТ при синдроме грушевидной мышцы выявляет следующие характерные признаки:
- Отсутствие изменений в костных структурах таза и поясничного отдела позвоночника, что помогает исключить патологии, такие как костные разрастания или деформации, которые могли бы вызвать сдавление седалищного нерва.
- Возможные костные аномалии таза, которые могут влиять на положение седалищного нерва и способствовать его компрессии.
- Изменение плотности мягких тканей, что указывает на воспаление или отёк, хотя мягкие ткани могут быть визуализированы менее чётко.
- Костные изменения в местах прикрепления мышц, что может свидетельствовать о хроническом натяжении или спазме грушевидной мышцы, влияющем на её нормальную функцию и способствующем компрессии нерва.
- Изменения в анатомическом положении костных структур, что может привести к изменению положения грушевидной мышцы и вызвать её спазм или натяжение, провоцируя синдром.
Магнитно-резонансная томография может быть назначена для для создания очень подробных изображений внутренних структур тела для определения наличия опухоли, кисты. Кроме того, МРТ может быть полезна для оценки состояния мышц, связок и других мягких тканей в области грушевидной мышцы, что может помочь в диагностике других состояний, связанных с симптомами, таких как разрыв связок или мышечный расслаблениe. Следующие типы МРТ могут использоваться при диагностике синдрома грушевидной мышцы:
-
МРТ поясничного отдела позвоночника - для оценки структур позвоночника, таких как межпозвонковые диски, кости, связки и мышцы, а также для выявления возможных дисковых грыж, которые могут давить на седалищный нерв.
-
МРТ мягких тканей ягодиц - для оценки мышц, связок, сухожилий и других мягких тканей, которые могут быть связаны с синдромом грушевидной мышцы.
МРТ при синдроме грушевидной мышцы выявляет следующие характерные признаки:
- Гипертрофия или спазм грушевидной мышцы, визуализирующиеся как утолщение или изменения в структуре мышцы, что указывает на её хроническое напряжение или воспаление, вызывающее компрессию седалищного нерва.
- Отёк и воспаление окружающих мягких тканей, которые проявляются гиперинтенсивными зонами на Т2-взвешенных изображениях, что свидетельствует о воспалительном процессе в результате компрессии нерва.
- Признаки компрессии седалищного нерва, который может выглядеть утолщённым или деформированным в области прохождения под грушевидной мышцей, что указывает на механическое сдавление нерва и нарушение его функции.
- Изменения в мягких тканях вокруг тазовой области, такие как воспаление или скопление жидкости, что может указывать на острый или хронический воспалительный процесс, связанный с синдромом.
- Отсутствие изменений в поясничных межпозвоночных дисках и позвоночнике, что позволяет исключить грыжу или другие патологии, часто вызывающие подобные симптомы, что подтверждает диагноз синдрома грушевидной мышцы.
Для подтверждения диагноза и определения причины болей врач может назначить ультразвуковое исследование. Однако, стандартного протокола УЗИ для диагностики синдрома грушевидной мышцы нет. Врач может выбрать различные методы УЗИ в зависимости от своего опыта и предпочтений, а также от того, какие симптомы и жалобы у пациента.:
-
Трансабдоминальное УЗИ органов брюшной полости назначается для оценки состояния почек, мочевого пузыря, простаты и других органов в области таза и поясницы.
-
Трансректальное УЗИ для оценки предстательной железы, прямой кишки и других органов в области таза.
-
Трансвагинальное УЗИ (через влагалище) для оценки матки, яичников и других органов в области таза у женщин.
-
Трансперинеальное УЗИ (через кожу в области между ягодицами) для оценки мочевого пузыря, предстательной железы и других органов в области таза.
-
УЗИ мягких тканей ягодиц и бедрадля оценки мышц, связок и других структур.
Список медицинской литературы:
- Густов A.B., Сигрианский К.И. Синдром грушевидной мышцы: Учебное пособие. — 2001. — 85 с.
- Кузьминов К.О. Клинико-ультрасонографическая диагностика рефлекторных и компресионных синдромов поясничного остеохондроза.: Дисс. . канд. мед. наук. -2001.
- Попелянский Я.Ю., Бобровникова Т.И. Синдром грушевидной мышцы и пояснично-крестцовый радикулит. — Журнал неврологии и психиатрии им. С.С. Корсакова. 1968. - Т.68. — №5. — с. 656-661.
- Попелянский Я.Ю. Подгрушевидный синдром перемежающейся хромоты. Синдромы позвоночного остеохондроза. -Казань, 1978.
- Хабиров Ф.А. Клиническая неврология позвоночника. — Казань, 2002. 472 с.
Магнитно-резонансная томография в клинической практике используется более 30 лет, и за этот срок апробации не было выявленного ни одного случая негативного воздействия МРТ на здоровье человека. Также, как и УЗИ, этот метод считается абсолютно безопасным, но для данного вида диагностики существует ряд абсолютных
Можно ли сделать МРТ при клаустрофобии? Объективный ответ на этот вопрос - все зависит от степени клаустрофобии и желания пациента. В конечном счете у человека всегда есть возможность пройти МРТ под наркозом или седацией. Но это радикальный вариант решения проблемы боязни замкнутого пространства.
Рекомендацию сделать МРТ при болях в пояснице невролог дает, если есть подозрения на дегенеративные изменения в пояснично-крестцовом отделе позвоночника, признаки патологии крестцово-подвздошного сочленения или травмирован копчик. В медицине боль в пояснице известна под термином люмбалгия, в переводе “алгия” – боль, “люмбус” – поясница. Люмбалгией принято называть любые болевые ощущения
МРТ с контрастным усилением входит в диагностический арсенал врачей с 1980-х годов. Первое сообщение об открытии явления магнитного резонанса произошло в сороковые годы прошлого века. Но до того, как впервые были получены изображения, основанные на ядерно-магнитном резонансе, прошло почти тридцать лет. Только в 1974 году был выдан первый патент на устройство и методику получения МРТ изображений.
 Служба бесплатной
Служба бесплатной